GRAN BRETAÑA TOMA NOTA DEL CASO DEL HIJO DE TESTIGOS DE JEHOVA CURADO DEL CÁNCER AL USAR HAZ DE PROTONES Y ABRE HOSPITALES QUE OFRECEN ESTA TERAPIA
Traduccion Google:
El Reino Unido se prepara para abrir sus primeros centros de terapia de haz de protones tres para tratar el cáncer después de un niño de 5 años de edad, apareció para hacer una recuperación completa después de buscar el tratamiento en la República Checa .
Los padres de Ashya Rey fueron encarcelados brevemente después de llevarlo de un hospital británico el año pasado. El niño fue sometido en última instancia, de seis semanas de tratamiento en el Praga Proton Therapy Center en la República Checa, Iva Papounova, el director del centro, confirmó a ABC News. Su hijo es ahora libre de cáncer, el padre del niño, Brett King, dijo en un video publicado en YouTube el mes pasado.
El primer centro británico se abrirá en Gales el próximo año, con otras dos personas a seguir en Londres y Northumberland en 2017, dijo el Servicio Nacional de Salud en un comunicado. El tratamiento estará disponible para los pacientes del NHS de Inglaterra, Escocia y Gales, así como los pacientes que pagan a través de los seguros privados, según el comunicado.
La terapia de protones es un tipo de radioterapia que utiliza protones - partículas subatómicas con carga positiva de los átomos de hidrógeno - en lugar de rayos x, dijo el doctor Sameer Keole, el director médico de la terapia de protones en la Clínica Mayo en Minnesota .
"La ventaja de la terapia de protones es que es más preciso que los rayos X", dijo Keole. "Se puede reducir la dosis de radiación total en hasta un 70 por ciento."
Piense en las radiografías como siendo como balas y haces de protones como cargas de profundidad, explicó Keole. Como una bala, rayos X viajan a través del cuerpo y salen por el otro lado y no hay forma de controlarlos, dijo Keole. Los protones se detienen justo en el sitio de destino, concentrando así la radiación sobre las células cancerosas sin afectar más del tejido sano circundante, agregó.
La terapia de protones se usa principalmente para el tratamiento de los cánceres pediátricos como el rey de, así como tipos de cáncer de cerebro, pulmón y de cabeza y cuello, dijo Keole. Cada vez que también está siendo utilizado para tratar el cáncer de mama en el lado izquierdo del cuerpo para evitar bombardear el corazón con radiación y causando problemas cardíacos más adelante.
Menos de uno por ciento de los pacientes de cáncer se da tratamiento de haz de protones, dijo Keole. Un obstáculo grande es el costo.
"Puede costar cuatro o cinco veces más para construir un centro de tratamiento de terapia de protones en comparación con una instalación tradicional de rayos X", dijo.
Otro inconveniente: puede tardar años o incluso décadas para darse cuenta de las ventajas de la terapia de protones. Es por eso que a menudo es una buena opción para el tratamiento de cáncer infantil, pero probablemente no es práctico para los pacientes con menor esperanza de vida prevista, dijo Keole.
Keole dijo que ha trabajado con el NHS para traer hasta 150 pacientes con cáncer de un año desde el Reino Unido a los EE.UU. para el tratamiento. Dijo que espera que el número de pacientes para hacer el viaje al extranjero una vez que los nuevos centros abiertos en el Reino Unido
"Nosotros sólo pretendíamos nuestros programas para ser un puente hasta que sus centros estaban funcionando", dijo. "Será bueno para que sean tratados en su propio país."
https://gma.yahoo.com/ashya-kings-miracle-recovery-changing-cancer-care-uk-153234708--abc-news-health.html
ABSTENGANSE DE SANGRE (ENTERA)
JEHOVA SIEMPRE TIENE RAZON
lunes, 6 de abril de 2015
HAZ DE PROTONES CURA EL CANCER 6 ABRIL 2015
Etiquetas:
cancer,
HAZ DE PROTONES
lunes, 16 de febrero de 2015
ENFERMERIA ONCOLOGICA Y TESTIGOS DE JEHOVA --- 16 febrero 2015
EXCELENTE ARTICULO DE UNA ENFERMERA QUE TRATA A TESTIGOS DE JEHOVA CON CÁNCER
TRADUCCIÓN GOOGLE:
Como practicante de enfermería oncológica, tengo que cuidar de los pacientes que son testigos de Jehová, principalmente para ayudar a los cirujanos y oncólogos explicar el impacto de la cirugía y los efectos secundarios relacionados con la quimioterapia que pueden requerir soporte de productos de sangre. Debido a su negativa a recibir el apoyo de la sangre, la cirugía y la quimioterapia de entrega puede verse comprometida. Sabiendo esto, los testigos de Jehová pueden estar poniendo en riesgo de complicaciones mayores cuando se les diagnostica cáncer. La experiencia de trabajar con la población de los Testigos de Jehová es muy interesante, por decir lo menos.
Aunque no tengo ningún problema con la aceptación de la voluntad de los testigos de Jehová en cuanto a su tratamiento, tenemos que tener en cuenta algunas cuestiones legales para proteger el equipo de salud. Por tanto, un plan de atención avanzada (ACP) es muy importante como parte de la documentación del paciente. En general, los testigos de Jehová llevarían un ACP indicando el rechazo a las transfusiones de sangre - que debe ser documentado hasta el punto de la muerte, así como terapias alternativas que podemos ofrecer. Esta información debe estar disponible en la ficha del paciente.
Teniendo en cuenta el manejo clínico de los pacientes Testigos de Jehová anémicos con cáncer, podemos tratar de minimizar la pérdida de sangre mediante la reducción de muestreo patología, estrategias de ahorro de sangre durante la cirugía, la mejora de la producción de glóbulos rojos mediante la eritropoyetina, y suplementos de hierro.
Los agentes antifibrinolíticos pueden usarse profiláctica o terapéuticamente para asegurar la hemostasia. Soluciones coloides sintéticos también son útiles para mantener el volumen de sangre. Vivir en Australia regional, estas alternativas pueden no estar disponibles, lo que resulta en la transferencia de un paciente local a un hospital de la ciudad más grande, horas de distancia de su comunidad.
En general, los testigos de Jehová aceptan la mayoría de los tratamientos. Al ofrecer alternativas y completando un ACP, los objetivos del tratamiento pueden lograrse respetando los deseos del paciente.
A continuación se presentan sangre, componentes sanguíneos, derivados de la sangre, y los procedimientos aceptados y rechazados por los pacientes Testigos de Jehová:
Por lo general, no aceptada
La sangre entera
Los glóbulos rojos
Las plaquetas
El plasma fresco congelado
Crioprecipitado Factor antihemofílico
Los granulocitos
El pegamento de fibrina / sellante de fibrina
Componentes sanguíneos autólogos predepositada
Por lo general aceptada
La HNA (generalmente aceptado si el paciente permanece en contacto con la sangre)
Salvamento intraoperatoria de glóbulos rojos (acepta generalmente si el paciente permanece en contacto con la sangre)
La eritropoyetina (hormona sintética suspendido en albúmina)
La hemodiálisis (a condición de que se utiliza un primer no-sangre)
Equipos de corazón y pulmón (a condición de que se utiliza un primer no-sangre)
Decisión individual
Albúmina
Las inmunoglobulinas
Los concentrados de factor
Los trasplantes de órganos y tejidos
Cómo se crea un plan de atención especial cuando se trata de tratar Testigo población de pacientes de cáncer de Jehová?
Referencias:
Benson K. (1995). Gestión de los Testigos de Jehová Oncología Paciente: Perspectiva del Servicio de Transfusión. Control del Cáncer, 2 (6): 552-556.
Ridley DT. (1998). Honrando directivas anticipadas Testigos de Jehová en emergencias: una respuesta a los Dres. Migden y Braen. . Acad Emerg Med, 5 (8): 824-35.
http://www.theonc.org/author.asp?section_id=2888&doc_id=276594&
TRADUCCIÓN GOOGLE:
Como practicante de enfermería oncológica, tengo que cuidar de los pacientes que son testigos de Jehová, principalmente para ayudar a los cirujanos y oncólogos explicar el impacto de la cirugía y los efectos secundarios relacionados con la quimioterapia que pueden requerir soporte de productos de sangre. Debido a su negativa a recibir el apoyo de la sangre, la cirugía y la quimioterapia de entrega puede verse comprometida. Sabiendo esto, los testigos de Jehová pueden estar poniendo en riesgo de complicaciones mayores cuando se les diagnostica cáncer. La experiencia de trabajar con la población de los Testigos de Jehová es muy interesante, por decir lo menos.
Aunque no tengo ningún problema con la aceptación de la voluntad de los testigos de Jehová en cuanto a su tratamiento, tenemos que tener en cuenta algunas cuestiones legales para proteger el equipo de salud. Por tanto, un plan de atención avanzada (ACP) es muy importante como parte de la documentación del paciente. En general, los testigos de Jehová llevarían un ACP indicando el rechazo a las transfusiones de sangre - que debe ser documentado hasta el punto de la muerte, así como terapias alternativas que podemos ofrecer. Esta información debe estar disponible en la ficha del paciente.
Teniendo en cuenta el manejo clínico de los pacientes Testigos de Jehová anémicos con cáncer, podemos tratar de minimizar la pérdida de sangre mediante la reducción de muestreo patología, estrategias de ahorro de sangre durante la cirugía, la mejora de la producción de glóbulos rojos mediante la eritropoyetina, y suplementos de hierro.
Los agentes antifibrinolíticos pueden usarse profiláctica o terapéuticamente para asegurar la hemostasia. Soluciones coloides sintéticos también son útiles para mantener el volumen de sangre. Vivir en Australia regional, estas alternativas pueden no estar disponibles, lo que resulta en la transferencia de un paciente local a un hospital de la ciudad más grande, horas de distancia de su comunidad.
En general, los testigos de Jehová aceptan la mayoría de los tratamientos. Al ofrecer alternativas y completando un ACP, los objetivos del tratamiento pueden lograrse respetando los deseos del paciente.
A continuación se presentan sangre, componentes sanguíneos, derivados de la sangre, y los procedimientos aceptados y rechazados por los pacientes Testigos de Jehová:
Por lo general, no aceptada
La sangre entera
Los glóbulos rojos
Las plaquetas
El plasma fresco congelado
Crioprecipitado Factor antihemofílico
Los granulocitos
El pegamento de fibrina / sellante de fibrina
Componentes sanguíneos autólogos predepositada
Por lo general aceptada
La HNA (generalmente aceptado si el paciente permanece en contacto con la sangre)
Salvamento intraoperatoria de glóbulos rojos (acepta generalmente si el paciente permanece en contacto con la sangre)
La eritropoyetina (hormona sintética suspendido en albúmina)
La hemodiálisis (a condición de que se utiliza un primer no-sangre)
Equipos de corazón y pulmón (a condición de que se utiliza un primer no-sangre)
Decisión individual
Albúmina
Las inmunoglobulinas
Los concentrados de factor
Los trasplantes de órganos y tejidos
Cómo se crea un plan de atención especial cuando se trata de tratar Testigo población de pacientes de cáncer de Jehová?
Referencias:
Benson K. (1995). Gestión de los Testigos de Jehová Oncología Paciente: Perspectiva del Servicio de Transfusión. Control del Cáncer, 2 (6): 552-556.
Ridley DT. (1998). Honrando directivas anticipadas Testigos de Jehová en emergencias: una respuesta a los Dres. Migden y Braen. . Acad Emerg Med, 5 (8): 824-35.
http://www.theonc.org/author.asp?section_id=2888&doc_id=276594&
Etiquetas:
cancer,
fracciones sanguineas,
oncologia
lunes, 22 de diciembre de 2014
Resección de páncreas e hígado en pacientes testigos de Jehová --- 22 DICIEMBRE 2014
http://www.intramed.net/contenidover.asp?contenidoID=82600
Resección de páncreas e hígado en pacientes testigos de Jehová
El objetivo del presente estudio es revisar la experiencia de los autores con la cirugía para neoplasias del páncreas y del hígado, en pacientes Testigos de Jehová, enfocándose en la seguridad y efectividad de procedimientos y técnicas perioperatorias usadas.
Autor: Dres. Konstantinidis IT, Allen PJ, D’Angelica MI, DeMatteo RP, Fischer ME, Grant F, Fong Y, Kingham TP, Jarnagin WR J Am Coll Surg 2013; 217(6): 1101-1107
Desarrollo
Introducción
La Sociedad de Testigos de Jehová (TJ), fundada en 1872 en Pittsburgh y basada en New York, es una organización religiosa internacional, con alrededor de 7 millones de miembros mundialmente, en más de 230 países [1]. Los TJ generalmente no permiten el uso de productos sanguíneos alogénicos, debido al temor de perder la vida eterna, lo que se basa en la creencia de que la sangre transfundida en un nutriente y que la transfusión de sangre es equiparada con “comer” sangre [2].
Actualmente, sólo los componentes primarios de la sangre (por ej., glóbulos rojos, glóbulos blancos, plaquetas y plasma) están específicamente prohibidos y los componentes secundarios de la sangre, tales como albúmina, crioprecipitados o factores de coagulación, están permitidos, basado en la creencia individual. Adicionalmente, la transfusión de sangre autóloga puede permitirse, si la sangre no es separada del torrente sanguíneo del paciente en ningún momento. No obstante, la donación preoperatoria de sangre con el objetivo de una autotransfusión posterior no es aceptable [1].
El manejo médico de los pacientes TJ genera cuestiones médicas, éticas y legales [3], especialmente en el escenario de procedimientos quirúrgicos mayores, cuando la potencial pérdida de sangre y la necesidad de reemplazo de sangre son significativas. Aunque las tasas de transfusión asociadas con la pancreatectomía y la hepatectomía parcial han disminuido con el paso del tiempo [4-6], esos procedimientos caen aún dentro de la categoría de alto riesgo.
Un número de técnicas de conservación de sangre ha evolucionado, primariamente en respuesta a preocupaciones sobre las complicaciones relacionadas con la transfusión y la declinación del grupo de donantes. El volumen de sangre transfundido está aumentando a una tasa del 6% por año, generando preocupaciones de que la demanda pronto supere a la oferta [7].
El desarrollo de estrategias para la conservación de la sangre, incluyendo la hemodilución aguda normovolémica (HAN), donación de sangre autóloga y el salvataje intraoperatorio de células (CellSaver), han sido importantes para la preservación del suministro nacional de sangre y alguno de esos abordajes puede ser usado en procedimientos quirúrgicos en pacientes TJ.
Los protocolos específicos para la cirugía libre de transfusión han sido desarrollados en algunas especialidades, por ejemplo, en cirugía cardíaca [8]; no obstante, la experiencia con la cirugía del páncreas y del hígado en pacientes TJ es limitada, siendo la mayoría de la literatura existente, reporte de casos [9,10]. Se ha reportado una mayor experiencia en el área del trasplante de hígado sobre el manejo preoperatorio y el uso intraoperatorio de HAN y técnicas de salvataje de células, que parece reducir la necesidad de transfusión [11,12].
El objetivo del presente estudio es revisar la experiencia de los autores con la cirugía para neoplasias del páncreas y del hígado, en pacientes TJ, enfocándose en la seguridad y efectividad de esos procedimientos y de las técnicas perioperatorias usadas.
Métodos
Selección de pacientes y datos registrados
Los datos sobre los pacientes que fueron sometidos a cirugía pancreática y hepática y auto-identificados como TJ, fueron analizados retrospectivamente desde marzo de 1996 hasta julio de 2011. Dos bases de datos prospectivas de operaciones pancreáticas y hepáticas, mantenidas por el Departamento de Cirugía del Memorial Sloan-Kettering Cancer Center (MSKC), así como también las bases de datos institucionales, fueron revisadas para identificar a los pacientes mayores de 18 años de edad sometidos a exploración quirúrgica por tumor hepático o pancreático. Todos los procedimientos quirúrgicos fueron realizados por cirujanos de planta en el Departamento de Cirugía del MSKCC, siendo la indicación primaria la remoción electiva de las neoplasias del páncreas y del hígado.
Los datos preoperatorios analizados incluyeron demografía de los pacientes, antecedentes médicos y quirúrgicos y valores de laboratorio (por ej., hemoglobina, recuento de plaquetas, relación internacional normalizada [RIN], bilirrubina total, albúmina y creatinina). Los datos intraoperatorios fueron obtenidos del protocolo quirúrgico y del registro de anestesia e incluyeron la extensión de la resección, procedimientos mayores concomitantes además del procedimiento principal, duración de la cirugía, tiempo de clampeo porto-hepático (tiempo de Pringle) y pérdida estimada de sangre. Los datos postoperatorios incluyeron duración de la estadía hospitalaria y valores de laboratorio (hemoglobina).
Consentimiento informado preoperatorio
En todos los casos, el cirujano de planta y uno o más anestesiólogos de planta discutieron la operación con el paciente, enfatizando los riesgos asociados con el rechazo a los productos de la sangre, en el escenario de una cirugía mayor y puntualizando las opciones disponibles para la conservación de sangre, incluyendo la optimización preoperatoria de la hemoglobina (mediante hierro y/o eritropoyetina) y el uso intraoperatorio de HAN y el salvataje intraoperatorio de células con el empleo del CellSaver. Se les requirió a todos los pacientes que firmaran un formulario de consentimiento para la realización de procedimientos diagnósticos y terapéuticos sin el uso de productos de la sangre, que describía específicamente los riesgos y abordaba qué opciones de conservación de sangre podían ser usadas.
La técnica de HAN, cuando se la usó, fue aplicada como los autores han descrito previamente para resección del hígado y del páncreas [13,14]. La HAN involucra la remoción de sangre entera del paciente después de la inducción de la anestesia y el reemplazo con cristaloides o coloides, para mantener el volumen intravascular. La sangre removida es luego reinfundida al final del procedimiento. El salvataje de sangre con el uso del CellSaver implica la recolección intraoperatoria de sangre mediante aspiración, filtración y transfusión de vuelta al paciente, con el uso de un equipamiento que mantiene la sangre en circuito con el paciente en todo momento [15]. La eritropoyetina, a menudo combinada con la administración de sulfato de hierro, puede ser usada preoperatoriamente para mejorar la masa de glóbulos rojos, aún en ausencia de anemia [16], aunque este abordaje ha caído recientemente en desgracia debido al aumento del riesgo de trombosis venosa profunda [17].
Técnica quirúrgica
Este estudio analizó sólo a los pacientes que fueron sometidos a hepatectomía parcial o pancreatectomía. Se incluyó a 3 pacientes en los que el intento de hepatectomía o pancreatectomía fue abandonado. Las resecciones hepáticas fueron realizadas con la técnica estándar, usando baja presión venosa central (PVC < 5 cm H2O), principios anestésicos y maniobra selectiva intermitente de Pringle (clampeo porto-hepático), como fuera descrito previamente [5,18].
Después de la operación, los pacientes típicamente fueron monitoreados durante la noche en la sala de recuperación y luego transferidos a la guardia, una vez comprobado que estaban clínicamente estables. Las resecciones pancreáticas fueron realizadas utilizando técnicas estándar, descritas previamente [14,19]. Para la duodenopancreatectomía, el tipo de resección (con preservación del píloro o la resección estándar) fue dictado por la preferencia del cirujano de planta; la reconstrucción fue realizada típicamente con un asa yeyunal mediante una pancreaticoyeyunostomía conducto a mucosa. Los detalles sobre el uso intraoperatorio de HAN y/o salvataje intraoperatorio de células fueron registrados.
Análisis estadístico y registro de complicaciones
El análisis estadístico fue realizado usando el programa SPSS (versión 20.0; SPSS, Inc.). Las variables continuas son mostradas como mediana y rango. Los datos categóricos o dicotómicos son presentados en frecuencias y porcentajes, según lo apropiado.
Las complicaciones postoperatorias fueron registradas prospectivamente en la base de datos de complicaciones del Departamento de Cirugía (MSKCC Surgical Secondary Events Program), para los pacientes admitidos para la operación desde el año 2000 y retrospectivamente, para los pacientes operados antes (n = 6). Todas las complicaciones registradas prospectivamente fueron ingresadas por médicos o personal de enfermería directamente involucrado en la atención del paciente y clasificadas usando un esquema previamente reportado de clasificación de las complicaciones en 5 puntos [20].
Resultados
Datos demográficos y clinicopatológicos
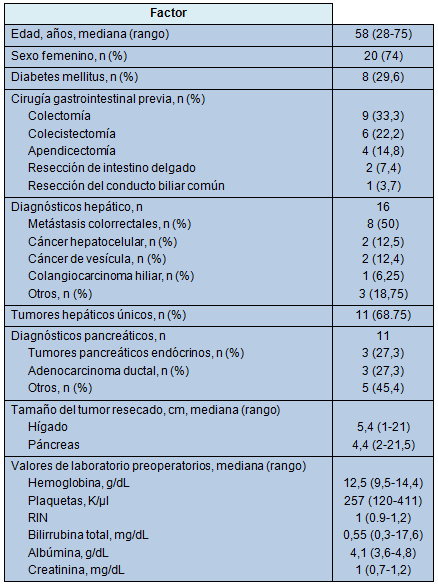
Un total de 27 pacientes sometidos a 28 operaciones (resecciones hepáticas parciales, n = 15; resecciones pancreáticas, n = 10; exploración sin resección, n = 3), entre marzo de 1996 y julio de 2011, fue revisado. La mediana de la edad fue 58 años y 20 pacientes (74%) fueron mujeres. La Tabla 1 resume los datos clinicopatológicos y los datos basales de laboratorio de todos los pacientes. La condición de comorbilidad más frecuente fue la diabetes mellitus en 8 pacientes (29,6%).
El diagnóstico hepático más frecuente fue metástasis de cáncer colorrectal (50%) y los diagnósticos pancreáticos más frecuentes (54,5%) fueron adenocarcinoma ductal y tumores neuroendócrinos. Dos pacientes fueron sometidos a resección hepática por masas hepáticas sintomáticas benignas (adenoma hepático y quiste de hígado). Once pacientes habían recibido quimioterapia antes de la cirugía y todos los 8 pacientes con metástasis colorrectales y 1 con cáncer de vesícula, habían sido sometidos a resección colónica y colecistectomía, respectivamente, antes de la resección hepática.
La mediana del tamaño de los tumores hepáticos resecados fue 5,4 cm (rango, 1 a 21 cm); 5 (31,25%) de los tumores hepáticos fueron múltiples. La mediana del tamaño de los tumores pancreáticos resecados fue de 4,4 cm (rango, 2 a 21,5 cm). Uno de los especímenes hepáticos (6,7%) tuvo evidencias de cirrosis y 4 (26,7%) tuvieron evidencias de esteatosis.
• TABLA 1: Datos demográficos de los pacientes, características del tumor y estudios basales de laboratorio (n = 27)
 Evaluación preoperatoria y optimización
Evaluación preoperatoria y optimización
Todos los pacientes firmaron un consentimiento para cirugía libre de transfusión; eventualmente, 4 pacientes consintieron el uso de productos de la sangre en el evento de un sangrado con riesgo de vida. La mayoría de los pacientes consintió el uso de HAN (63%), salvataje intraoperatorio de células (63%) y terapia con eritropoyetina (70,4%). Seis pacientes recibieron eritropoyetina preoperatoria para optimización de la hemoglobina. Los pacientes fueron llevados a la sala de operaciones con una mediana para la hemoglobina de 12,5 g/dL, RIN de 1 y recuentos de plaquetas de 257.000/µL.
Detalles operatorios
La Tabla 2 resume los detalles quirúrgicos de las 28 operaciones. Tres pacientes fueron explorados pero no fueron resecados. En 2 pacientes, las resecciones hepáticas planificadas para metástasis de cáncer colorrectal, fueron abandonadas a causa de enfermedad peritoneal e invasión del tumor del riñón derecho y de la vena cava inferior. El tercer paciente experimentó un sangrado considerable durante un intento de duodenopancreatectomía por un colangiocarcinoma, que fue abandonado debido a compromiso vascular.
• TABLA 2: Detalles operatorios
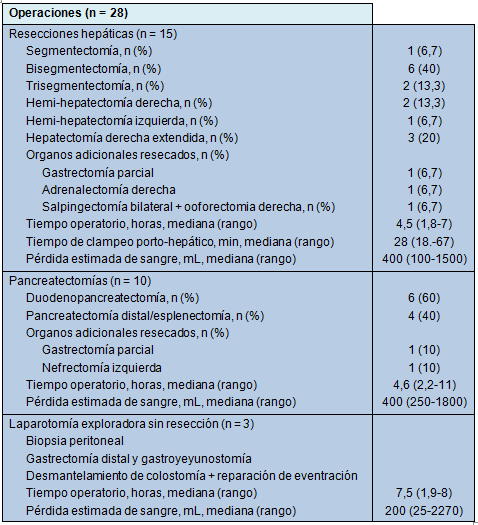 La resección hepática más común fue la bisegmentectomía (40%). La mediana de la duración de la cirugía fue de 4,5 horas (rango, 1,8 a 7 horas) y la mediana de la pérdida de sangre fue de 400 mL (rango, 100 a 1500 mL) La duodenopancreatectomía fue responsable por la mayoría de las resecciones pancreáticas (60%). La mediana de la duración de la operación fue de 4,6 horas (rango, 2,2 a 11 horas) y la mediana de la pérdida de sangre fue de 400 mL (rango, 250 a 1800 mL).
La resección hepática más común fue la bisegmentectomía (40%). La mediana de la duración de la cirugía fue de 4,5 horas (rango, 1,8 a 7 horas) y la mediana de la pérdida de sangre fue de 400 mL (rango, 100 a 1500 mL) La duodenopancreatectomía fue responsable por la mayoría de las resecciones pancreáticas (60%). La mediana de la duración de la operación fue de 4,6 horas (rango, 2,2 a 11 horas) y la mediana de la pérdida de sangre fue de 400 mL (rango, 250 a 1800 mL).
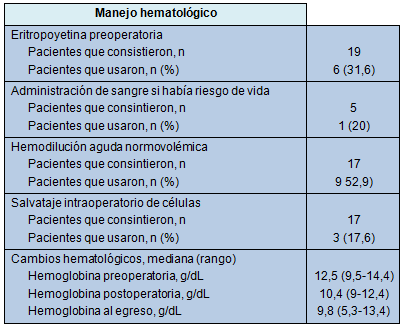
Técnicas de conservación de la sangre
La Tabla 3 resume el manejo hematológico de los pacientes y las técnicas de conservación de la sangre usados. Dos pacientes rechazaron todo uso de eritropoyetina, HAN y salvataje intraoperatorio de células. Cuando fue apropiado, se usó una combinación de técnicas: 1 paciente recibió eritropoyetina preoperatoriamente y HAN y salvataje de células intraoperatoriamente; otros 2 pacientes recibieron eritropoyetina y HAN. Un paciente que había aceptado la transfusión de sangre recibió 2 unidades de glóbulos rojos intraoperatoriamente. La HAN fue usada en un total de 9 pacientes (hígado, n = 5; páncreas, n = 4) removiendo un total de 1 a 4 unidades de sangre entera.
Aunque el sistema CellSaver fue preparado para todos los pacientes que consintieron su uso (n = 17), sólo 3 pacientes tuvieron una pérdida suficiente de sangre para permitir la autotransfusión generada por el CellSaver. Dos de esos pacientes fueron sometidos a hemi-hepatectomía derecha con una pérdida estimada de 1500 mL y 500 mL, respectivamente y el retorno de sangre fue de 225 mL y 125 mL, respectivamente. El tercer paciente con un intento de duodenopancreatectomía que fue abandonado debido a sangrado intraoperatorio, fue sometido a HAN con el uso de 2 unidades de sangre entera y autotransfusión de 405 mL, para una pérdida estimada de 2270 mL.
• TABLA 3: Manejo hematológico
 Curso postoperatorio
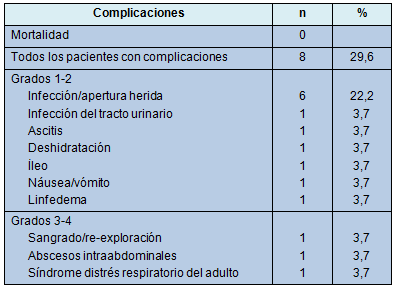
Curso postoperatorio
La Tabla 4 ilustra las complicaciones experimentadas. Un paciente requirió re-exploración por descenso de la hemoglobina y rechazo de transfusión, 1 día después de una pancreatectomía distal con esplenectomía, por un tumor pancreático neuroendócrino. Una infección de la herida y absceso abdominal se desarrolló en el mismo paciente. El absceso fue drenado bajo guía tomográfica. Once complicaciones se desarrollaron en otros 7 pacientes (5 infección/apertura, 1 infección del tracto urinario, 1 íleo, 1 náusea/vómito, 1 linfedema, 1 ascitis y 1 síndrome de distrés respiratorio del adulto [SDRA])
La mediana de la estadía hospitalaria fue de 7 días (rango, 4 a 23 días). No hubo muertes postoperatorias dentro de los 90 días para 25 de los 27 pacientes que tuvieron un seguimiento adecuado. La mediana del seguimiento alejado para esa cohorte fue de 22,5 meses (rango, 0,1 a 169 meses), durante el cual 12 de 27 pacientes permanecieron vivos. Las causas de muerte estuvieron relacionadas con el cáncer (46,7%) o fueron desconocidas (53,3%).
• TABLA 4: Complicaciones en 27 pacientes
Discusión
El rechazo a los productos de la sangre en los pacientes TJ, aun con riesgo de lesión orgánica o muerte, tiene sus bases en creencias religiosas que prohíben el “consumo” de sangre [1]. Eso crea desafíos únicos en su manejo, en el escenario de procedimientos quirúrgicos mayores, asociados con la pérdida potencial de sangre, tales como la resección pancreática y hepática. Al mismo tiempo, aunque los componentes primarios de la sangre no están específicamente permitidos, una variedad de otros productos y técnicas puede ser usada, de acuerdo con la interpretación que cada paciente hace de los pasajes bíblicos que conforman el fundamento de su práctica religiosa. La presente serie subraya la variabilidad paciente a paciente en la permisión de las técnicas de conservación de la sangre y la necesidad de una clarificación precisa en cada caso.
Las últimas 2 décadas han visto un considerable progreso en la seguridad de la cirugía del hígado y del páncreas, con reducción sustancial de la necesidad de transfusión de productos de la sangre. A pesar de esas mejoras, sin embargo, esos procedimientos están aún asociados con el potencial para una considerable pérdida de sangre y la potencial necesidad de transfusión de productos sanguíneos alogénicos [5,6].
Una variedad de técnicas, incluyendo PVC baja (< 5 cm H2O) [4], manejo anestésico, uso de clampeo porta-hepático [21] en la cirugía del hígado, uso intraoperatorio de HAN [13] y salvataje de células [22] y uso preoperatorio de eritropoyetina [23] o drogas antifibrinolíticas [24], se han asociado con una declinación de las transfusiones perioperatorias.
El uso objetivo de concentrados de factores de la coagulación podría contribuir también a una reducción adicional en la tasa de transfusión {25]. Aún con la aplicación de esas técnicas, una proporción considerable de pacientes sometida a resección hepática [5,26-28] y pancreática [6,29], en centros de referencia con alto volumen de casos, requiere productos de la sangre. La realización de cirugía del páncreas y del hígado en pacientes TJ sigue siendo desafiante.
Las principales modalidades intraoperatorias usadas para conservar sangre en este estudio fueron las técnicas autólogas de HAN y salvataje de células (CellSaver). Esas técnicas han sido usadas también exitosamente en pacientes TJ en el escenario de trasplante hepático y hepatectomías en donantes vivos [11,12]. La recolección de sangre en la HAN se efectúa después de la inducción anestésica y antes de la parte de resección del procedimiento.
La sangre recolectada es reemplazada con líquidos coloides y/o cristaloides para mantener el volumen intravascular y está disponible para transfusión, si se la necesitara. Por lo tanto, la pérdida de sangre durante la cirugía y en el período postoperatorio resulta en una menor pérdida de glóbulos rojos. Los autores de este trabajo han reportado previamente su experiencia con la HAN en dos ensayos controlados randomizados, mostrando una reducción en la tasa de transfusión para las resecciones hepáticas, pero sin mejoría en los pacientes derivados para duodenopancreatectomía, comparado con el manejo estándar intraoperatorio [13,14].
La HAN es una técnica segura y los pacientes TJ representan un grupo que puede potencialmente beneficiarse con su aplicación. El uso del CellSaver podría ser aceptable para algunos pacientes TJ si la sangre no es almacenada y el circuito está diseñado de manera que permanece en continuidad con la propia circulación del paciente. Representa una técnica segura y efectiva [15]. Se han originado preocupaciones en los pacientes sometidos a cirugía por cáncer, sobre si están en riesgo de diseminación de células cancerosas desprendidas. Sin embargo, recientemente, un meta-análisis de los estudios existentes sobre salvataje intraoperatorio de sangre, no ha mostrado tasas más altas de recidiva [30].
En este estudio no hubo mortalidad perioperatoria y la morbilidad del 25% es aceptable, lo que demuestra la seguridad y factibilidad de la cirugía hepática y pancreática en pacientes TJ. En el presente estudio, la mediana de la pérdida de sangre fue de 400 mL, para las resecciones tanto pancreáticas como hepáticas, algo más baja que los valores medios en series históricas y que refleja, probablemente, una cuidadosa selección de pacientes.
La mediana de la duración de la cirugía fue de 4,5 horas para las resecciones hepáticas y 4,6 horas para las pancreáticas, levemente más largas – por el otro lado – comparadas con los valores históricos de los propios autores para resecciones hepáticas no seleccionadas [5] y resecciones pancreáticas [31]. La optimización preoperatoria de la hemoglobina y la HAN fueron usadas en aproximadamente un tercio y la mitad de los pacientes, respectivamente, que consintieron su empleo.
En contraste, el salvataje intraoperatorio de células, aunque preparado y disponible para la mayoría de los pacientes, resultó en autotransfusión sólo en 3 pacientes con la suficiente pérdida hemática. No queda en claro porqué la HAN y la eritropoyetina no fueron usadas en una proporción más alta de pacientes, pero podría reflejar preocupaciones sobre la complicación trombótica con esta última [17] y la falta de familiaridad con la primera. A pesar del bajo rédito por paciente del CellSaver, representa una importante red de seguridad en el evento de que una hemorragia no esperada y significativa sea encontrada en el curso del procedimiento.
No puede ser suficientemente enfatizado que, aún con la mejora hematológica preoperatoria óptima y la aplicación intraoperatoria de técnicas para la conservación de sangre, se debe mantener un umbral muy bajo para abandonar una operación riesgosa a causa de tumores localmente avanzados involucrando vasos mayores, como ocurrió en 2 pacientes en esta serie, en ambos se produjo una pérdida sustancial de sangre en las primeras etapas de los procedimientos y se determinó que era probable una hemorragia adicional y que las técnicas de conservación de sangre in situ serían insuficientes.
En ese escenario, es imperativo para el cirujano pecar de cauteloso y abandonar el procedimiento, en vez de proseguirlo hasta su conclusión. La selección apropiada de pacientes y la consideración de las variables del paciente y de la enfermedad y el nivel de experiencia y comodidad del cirujano con el procedimiento, se vuelven más críticos que nunca, pero no pueden dar cuenta de todas las situaciones que podrían encontrarse en la sala de operaciones.
La estrategia de evitar las transfusiones de sangre no se debe limitar a los pacientes TJ, sino que deberían ser parte de la práctica quirúrgica de rutina, dado que las transfusiones de sangre se asocian con potenciales efectos colaterales sustanciales [32,33]. El riesgo de transmisión viral o bacteriana, reacciones inmunológicas y aumento de la morbilidad y mortalidad postoperatorias, son sólo algunas de las consecuencias adversas de las transfusiones alogénicas [32,34]. En pacientes con cáncer sometidos a cirugía, la administración de productos de la sangre puede asociarse con recidiva del cáncer y aumento de la mortalidad relacionada con el mismo.
Conclusiones
El abordaje interdisciplinario multimodal lleva a excelentes resultados en pacientes TJ después de la cirugía del páncreas y del hígado. La optimización preoperatoria de la hemoglobina, combinada con las estrategias para la conservación intraoperatoria de sangre, una técnica meticulosa para minimizar la pérdida hemática y una atención postoperatoria vigilante, representan los principios para el manejo de los pacientes TJ (Tabla 5), que permiten la realización de resecciones hepáticas y pancreáticas mayores con buenos resultados.
• TABLA 5: Principios para el manejo en pacientes Testigos de Jehová para cirugía hepática y pancreática
 ♦ Comentario y resumen objetivo: Dr. Rodolfo D. Altrudi
♦ Comentario y resumen objetivo: Dr. Rodolfo D. Altrudi
La Sociedad de Testigos de Jehová (TJ), fundada en 1872 en Pittsburgh y basada en New York, es una organización religiosa internacional, con alrededor de 7 millones de miembros mundialmente, en más de 230 países [1]. Los TJ generalmente no permiten el uso de productos sanguíneos alogénicos, debido al temor de perder la vida eterna, lo que se basa en la creencia de que la sangre transfundida en un nutriente y que la transfusión de sangre es equiparada con “comer” sangre [2].
Actualmente, sólo los componentes primarios de la sangre (por ej., glóbulos rojos, glóbulos blancos, plaquetas y plasma) están específicamente prohibidos y los componentes secundarios de la sangre, tales como albúmina, crioprecipitados o factores de coagulación, están permitidos, basado en la creencia individual. Adicionalmente, la transfusión de sangre autóloga puede permitirse, si la sangre no es separada del torrente sanguíneo del paciente en ningún momento. No obstante, la donación preoperatoria de sangre con el objetivo de una autotransfusión posterior no es aceptable [1].
El manejo médico de los pacientes TJ genera cuestiones médicas, éticas y legales [3], especialmente en el escenario de procedimientos quirúrgicos mayores, cuando la potencial pérdida de sangre y la necesidad de reemplazo de sangre son significativas. Aunque las tasas de transfusión asociadas con la pancreatectomía y la hepatectomía parcial han disminuido con el paso del tiempo [4-6], esos procedimientos caen aún dentro de la categoría de alto riesgo.
Un número de técnicas de conservación de sangre ha evolucionado, primariamente en respuesta a preocupaciones sobre las complicaciones relacionadas con la transfusión y la declinación del grupo de donantes. El volumen de sangre transfundido está aumentando a una tasa del 6% por año, generando preocupaciones de que la demanda pronto supere a la oferta [7].
El desarrollo de estrategias para la conservación de la sangre, incluyendo la hemodilución aguda normovolémica (HAN), donación de sangre autóloga y el salvataje intraoperatorio de células (CellSaver), han sido importantes para la preservación del suministro nacional de sangre y alguno de esos abordajes puede ser usado en procedimientos quirúrgicos en pacientes TJ.
Los protocolos específicos para la cirugía libre de transfusión han sido desarrollados en algunas especialidades, por ejemplo, en cirugía cardíaca [8]; no obstante, la experiencia con la cirugía del páncreas y del hígado en pacientes TJ es limitada, siendo la mayoría de la literatura existente, reporte de casos [9,10]. Se ha reportado una mayor experiencia en el área del trasplante de hígado sobre el manejo preoperatorio y el uso intraoperatorio de HAN y técnicas de salvataje de células, que parece reducir la necesidad de transfusión [11,12].
El objetivo del presente estudio es revisar la experiencia de los autores con la cirugía para neoplasias del páncreas y del hígado, en pacientes TJ, enfocándose en la seguridad y efectividad de esos procedimientos y de las técnicas perioperatorias usadas.
Métodos
Selección de pacientes y datos registrados
Los datos sobre los pacientes que fueron sometidos a cirugía pancreática y hepática y auto-identificados como TJ, fueron analizados retrospectivamente desde marzo de 1996 hasta julio de 2011. Dos bases de datos prospectivas de operaciones pancreáticas y hepáticas, mantenidas por el Departamento de Cirugía del Memorial Sloan-Kettering Cancer Center (MSKC), así como también las bases de datos institucionales, fueron revisadas para identificar a los pacientes mayores de 18 años de edad sometidos a exploración quirúrgica por tumor hepático o pancreático. Todos los procedimientos quirúrgicos fueron realizados por cirujanos de planta en el Departamento de Cirugía del MSKCC, siendo la indicación primaria la remoción electiva de las neoplasias del páncreas y del hígado.
Los datos preoperatorios analizados incluyeron demografía de los pacientes, antecedentes médicos y quirúrgicos y valores de laboratorio (por ej., hemoglobina, recuento de plaquetas, relación internacional normalizada [RIN], bilirrubina total, albúmina y creatinina). Los datos intraoperatorios fueron obtenidos del protocolo quirúrgico y del registro de anestesia e incluyeron la extensión de la resección, procedimientos mayores concomitantes además del procedimiento principal, duración de la cirugía, tiempo de clampeo porto-hepático (tiempo de Pringle) y pérdida estimada de sangre. Los datos postoperatorios incluyeron duración de la estadía hospitalaria y valores de laboratorio (hemoglobina).
Consentimiento informado preoperatorio
En todos los casos, el cirujano de planta y uno o más anestesiólogos de planta discutieron la operación con el paciente, enfatizando los riesgos asociados con el rechazo a los productos de la sangre, en el escenario de una cirugía mayor y puntualizando las opciones disponibles para la conservación de sangre, incluyendo la optimización preoperatoria de la hemoglobina (mediante hierro y/o eritropoyetina) y el uso intraoperatorio de HAN y el salvataje intraoperatorio de células con el empleo del CellSaver. Se les requirió a todos los pacientes que firmaran un formulario de consentimiento para la realización de procedimientos diagnósticos y terapéuticos sin el uso de productos de la sangre, que describía específicamente los riesgos y abordaba qué opciones de conservación de sangre podían ser usadas.
La técnica de HAN, cuando se la usó, fue aplicada como los autores han descrito previamente para resección del hígado y del páncreas [13,14]. La HAN involucra la remoción de sangre entera del paciente después de la inducción de la anestesia y el reemplazo con cristaloides o coloides, para mantener el volumen intravascular. La sangre removida es luego reinfundida al final del procedimiento. El salvataje de sangre con el uso del CellSaver implica la recolección intraoperatoria de sangre mediante aspiración, filtración y transfusión de vuelta al paciente, con el uso de un equipamiento que mantiene la sangre en circuito con el paciente en todo momento [15]. La eritropoyetina, a menudo combinada con la administración de sulfato de hierro, puede ser usada preoperatoriamente para mejorar la masa de glóbulos rojos, aún en ausencia de anemia [16], aunque este abordaje ha caído recientemente en desgracia debido al aumento del riesgo de trombosis venosa profunda [17].
Técnica quirúrgica
Este estudio analizó sólo a los pacientes que fueron sometidos a hepatectomía parcial o pancreatectomía. Se incluyó a 3 pacientes en los que el intento de hepatectomía o pancreatectomía fue abandonado. Las resecciones hepáticas fueron realizadas con la técnica estándar, usando baja presión venosa central (PVC < 5 cm H2O), principios anestésicos y maniobra selectiva intermitente de Pringle (clampeo porto-hepático), como fuera descrito previamente [5,18].
Después de la operación, los pacientes típicamente fueron monitoreados durante la noche en la sala de recuperación y luego transferidos a la guardia, una vez comprobado que estaban clínicamente estables. Las resecciones pancreáticas fueron realizadas utilizando técnicas estándar, descritas previamente [14,19]. Para la duodenopancreatectomía, el tipo de resección (con preservación del píloro o la resección estándar) fue dictado por la preferencia del cirujano de planta; la reconstrucción fue realizada típicamente con un asa yeyunal mediante una pancreaticoyeyunostomía conducto a mucosa. Los detalles sobre el uso intraoperatorio de HAN y/o salvataje intraoperatorio de células fueron registrados.
Análisis estadístico y registro de complicaciones
El análisis estadístico fue realizado usando el programa SPSS (versión 20.0; SPSS, Inc.). Las variables continuas son mostradas como mediana y rango. Los datos categóricos o dicotómicos son presentados en frecuencias y porcentajes, según lo apropiado.
Las complicaciones postoperatorias fueron registradas prospectivamente en la base de datos de complicaciones del Departamento de Cirugía (MSKCC Surgical Secondary Events Program), para los pacientes admitidos para la operación desde el año 2000 y retrospectivamente, para los pacientes operados antes (n = 6). Todas las complicaciones registradas prospectivamente fueron ingresadas por médicos o personal de enfermería directamente involucrado en la atención del paciente y clasificadas usando un esquema previamente reportado de clasificación de las complicaciones en 5 puntos [20].
Resultados
Datos demográficos y clinicopatológicos
Un total de 27 pacientes sometidos a 28 operaciones (resecciones hepáticas parciales, n = 15; resecciones pancreáticas, n = 10; exploración sin resección, n = 3), entre marzo de 1996 y julio de 2011, fue revisado. La mediana de la edad fue 58 años y 20 pacientes (74%) fueron mujeres. La Tabla 1 resume los datos clinicopatológicos y los datos basales de laboratorio de todos los pacientes. La condición de comorbilidad más frecuente fue la diabetes mellitus en 8 pacientes (29,6%).
El diagnóstico hepático más frecuente fue metástasis de cáncer colorrectal (50%) y los diagnósticos pancreáticos más frecuentes (54,5%) fueron adenocarcinoma ductal y tumores neuroendócrinos. Dos pacientes fueron sometidos a resección hepática por masas hepáticas sintomáticas benignas (adenoma hepático y quiste de hígado). Once pacientes habían recibido quimioterapia antes de la cirugía y todos los 8 pacientes con metástasis colorrectales y 1 con cáncer de vesícula, habían sido sometidos a resección colónica y colecistectomía, respectivamente, antes de la resección hepática.
La mediana del tamaño de los tumores hepáticos resecados fue 5,4 cm (rango, 1 a 21 cm); 5 (31,25%) de los tumores hepáticos fueron múltiples. La mediana del tamaño de los tumores pancreáticos resecados fue de 4,4 cm (rango, 2 a 21,5 cm). Uno de los especímenes hepáticos (6,7%) tuvo evidencias de cirrosis y 4 (26,7%) tuvieron evidencias de esteatosis.
• TABLA 1: Datos demográficos de los pacientes, características del tumor y estudios basales de laboratorio (n = 27)

Todos los pacientes firmaron un consentimiento para cirugía libre de transfusión; eventualmente, 4 pacientes consintieron el uso de productos de la sangre en el evento de un sangrado con riesgo de vida. La mayoría de los pacientes consintió el uso de HAN (63%), salvataje intraoperatorio de células (63%) y terapia con eritropoyetina (70,4%). Seis pacientes recibieron eritropoyetina preoperatoria para optimización de la hemoglobina. Los pacientes fueron llevados a la sala de operaciones con una mediana para la hemoglobina de 12,5 g/dL, RIN de 1 y recuentos de plaquetas de 257.000/µL.
Detalles operatorios
La Tabla 2 resume los detalles quirúrgicos de las 28 operaciones. Tres pacientes fueron explorados pero no fueron resecados. En 2 pacientes, las resecciones hepáticas planificadas para metástasis de cáncer colorrectal, fueron abandonadas a causa de enfermedad peritoneal e invasión del tumor del riñón derecho y de la vena cava inferior. El tercer paciente experimentó un sangrado considerable durante un intento de duodenopancreatectomía por un colangiocarcinoma, que fue abandonado debido a compromiso vascular.
• TABLA 2: Detalles operatorios

Técnicas de conservación de la sangre
La Tabla 3 resume el manejo hematológico de los pacientes y las técnicas de conservación de la sangre usados. Dos pacientes rechazaron todo uso de eritropoyetina, HAN y salvataje intraoperatorio de células. Cuando fue apropiado, se usó una combinación de técnicas: 1 paciente recibió eritropoyetina preoperatoriamente y HAN y salvataje de células intraoperatoriamente; otros 2 pacientes recibieron eritropoyetina y HAN. Un paciente que había aceptado la transfusión de sangre recibió 2 unidades de glóbulos rojos intraoperatoriamente. La HAN fue usada en un total de 9 pacientes (hígado, n = 5; páncreas, n = 4) removiendo un total de 1 a 4 unidades de sangre entera.
Aunque el sistema CellSaver fue preparado para todos los pacientes que consintieron su uso (n = 17), sólo 3 pacientes tuvieron una pérdida suficiente de sangre para permitir la autotransfusión generada por el CellSaver. Dos de esos pacientes fueron sometidos a hemi-hepatectomía derecha con una pérdida estimada de 1500 mL y 500 mL, respectivamente y el retorno de sangre fue de 225 mL y 125 mL, respectivamente. El tercer paciente con un intento de duodenopancreatectomía que fue abandonado debido a sangrado intraoperatorio, fue sometido a HAN con el uso de 2 unidades de sangre entera y autotransfusión de 405 mL, para una pérdida estimada de 2270 mL.
• TABLA 3: Manejo hematológico

La Tabla 4 ilustra las complicaciones experimentadas. Un paciente requirió re-exploración por descenso de la hemoglobina y rechazo de transfusión, 1 día después de una pancreatectomía distal con esplenectomía, por un tumor pancreático neuroendócrino. Una infección de la herida y absceso abdominal se desarrolló en el mismo paciente. El absceso fue drenado bajo guía tomográfica. Once complicaciones se desarrollaron en otros 7 pacientes (5 infección/apertura, 1 infección del tracto urinario, 1 íleo, 1 náusea/vómito, 1 linfedema, 1 ascitis y 1 síndrome de distrés respiratorio del adulto [SDRA])
La mediana de la estadía hospitalaria fue de 7 días (rango, 4 a 23 días). No hubo muertes postoperatorias dentro de los 90 días para 25 de los 27 pacientes que tuvieron un seguimiento adecuado. La mediana del seguimiento alejado para esa cohorte fue de 22,5 meses (rango, 0,1 a 169 meses), durante el cual 12 de 27 pacientes permanecieron vivos. Las causas de muerte estuvieron relacionadas con el cáncer (46,7%) o fueron desconocidas (53,3%).
• TABLA 4: Complicaciones en 27 pacientes

Discusión
El rechazo a los productos de la sangre en los pacientes TJ, aun con riesgo de lesión orgánica o muerte, tiene sus bases en creencias religiosas que prohíben el “consumo” de sangre [1]. Eso crea desafíos únicos en su manejo, en el escenario de procedimientos quirúrgicos mayores, asociados con la pérdida potencial de sangre, tales como la resección pancreática y hepática. Al mismo tiempo, aunque los componentes primarios de la sangre no están específicamente permitidos, una variedad de otros productos y técnicas puede ser usada, de acuerdo con la interpretación que cada paciente hace de los pasajes bíblicos que conforman el fundamento de su práctica religiosa. La presente serie subraya la variabilidad paciente a paciente en la permisión de las técnicas de conservación de la sangre y la necesidad de una clarificación precisa en cada caso.
Las últimas 2 décadas han visto un considerable progreso en la seguridad de la cirugía del hígado y del páncreas, con reducción sustancial de la necesidad de transfusión de productos de la sangre. A pesar de esas mejoras, sin embargo, esos procedimientos están aún asociados con el potencial para una considerable pérdida de sangre y la potencial necesidad de transfusión de productos sanguíneos alogénicos [5,6].
Una variedad de técnicas, incluyendo PVC baja (< 5 cm H2O) [4], manejo anestésico, uso de clampeo porta-hepático [21] en la cirugía del hígado, uso intraoperatorio de HAN [13] y salvataje de células [22] y uso preoperatorio de eritropoyetina [23] o drogas antifibrinolíticas [24], se han asociado con una declinación de las transfusiones perioperatorias.
El uso objetivo de concentrados de factores de la coagulación podría contribuir también a una reducción adicional en la tasa de transfusión {25]. Aún con la aplicación de esas técnicas, una proporción considerable de pacientes sometida a resección hepática [5,26-28] y pancreática [6,29], en centros de referencia con alto volumen de casos, requiere productos de la sangre. La realización de cirugía del páncreas y del hígado en pacientes TJ sigue siendo desafiante.
Las principales modalidades intraoperatorias usadas para conservar sangre en este estudio fueron las técnicas autólogas de HAN y salvataje de células (CellSaver). Esas técnicas han sido usadas también exitosamente en pacientes TJ en el escenario de trasplante hepático y hepatectomías en donantes vivos [11,12]. La recolección de sangre en la HAN se efectúa después de la inducción anestésica y antes de la parte de resección del procedimiento.
La sangre recolectada es reemplazada con líquidos coloides y/o cristaloides para mantener el volumen intravascular y está disponible para transfusión, si se la necesitara. Por lo tanto, la pérdida de sangre durante la cirugía y en el período postoperatorio resulta en una menor pérdida de glóbulos rojos. Los autores de este trabajo han reportado previamente su experiencia con la HAN en dos ensayos controlados randomizados, mostrando una reducción en la tasa de transfusión para las resecciones hepáticas, pero sin mejoría en los pacientes derivados para duodenopancreatectomía, comparado con el manejo estándar intraoperatorio [13,14].
La HAN es una técnica segura y los pacientes TJ representan un grupo que puede potencialmente beneficiarse con su aplicación. El uso del CellSaver podría ser aceptable para algunos pacientes TJ si la sangre no es almacenada y el circuito está diseñado de manera que permanece en continuidad con la propia circulación del paciente. Representa una técnica segura y efectiva [15]. Se han originado preocupaciones en los pacientes sometidos a cirugía por cáncer, sobre si están en riesgo de diseminación de células cancerosas desprendidas. Sin embargo, recientemente, un meta-análisis de los estudios existentes sobre salvataje intraoperatorio de sangre, no ha mostrado tasas más altas de recidiva [30].
En este estudio no hubo mortalidad perioperatoria y la morbilidad del 25% es aceptable, lo que demuestra la seguridad y factibilidad de la cirugía hepática y pancreática en pacientes TJ. En el presente estudio, la mediana de la pérdida de sangre fue de 400 mL, para las resecciones tanto pancreáticas como hepáticas, algo más baja que los valores medios en series históricas y que refleja, probablemente, una cuidadosa selección de pacientes.
La mediana de la duración de la cirugía fue de 4,5 horas para las resecciones hepáticas y 4,6 horas para las pancreáticas, levemente más largas – por el otro lado – comparadas con los valores históricos de los propios autores para resecciones hepáticas no seleccionadas [5] y resecciones pancreáticas [31]. La optimización preoperatoria de la hemoglobina y la HAN fueron usadas en aproximadamente un tercio y la mitad de los pacientes, respectivamente, que consintieron su empleo.
En contraste, el salvataje intraoperatorio de células, aunque preparado y disponible para la mayoría de los pacientes, resultó en autotransfusión sólo en 3 pacientes con la suficiente pérdida hemática. No queda en claro porqué la HAN y la eritropoyetina no fueron usadas en una proporción más alta de pacientes, pero podría reflejar preocupaciones sobre la complicación trombótica con esta última [17] y la falta de familiaridad con la primera. A pesar del bajo rédito por paciente del CellSaver, representa una importante red de seguridad en el evento de que una hemorragia no esperada y significativa sea encontrada en el curso del procedimiento.
No puede ser suficientemente enfatizado que, aún con la mejora hematológica preoperatoria óptima y la aplicación intraoperatoria de técnicas para la conservación de sangre, se debe mantener un umbral muy bajo para abandonar una operación riesgosa a causa de tumores localmente avanzados involucrando vasos mayores, como ocurrió en 2 pacientes en esta serie, en ambos se produjo una pérdida sustancial de sangre en las primeras etapas de los procedimientos y se determinó que era probable una hemorragia adicional y que las técnicas de conservación de sangre in situ serían insuficientes.
En ese escenario, es imperativo para el cirujano pecar de cauteloso y abandonar el procedimiento, en vez de proseguirlo hasta su conclusión. La selección apropiada de pacientes y la consideración de las variables del paciente y de la enfermedad y el nivel de experiencia y comodidad del cirujano con el procedimiento, se vuelven más críticos que nunca, pero no pueden dar cuenta de todas las situaciones que podrían encontrarse en la sala de operaciones.
La estrategia de evitar las transfusiones de sangre no se debe limitar a los pacientes TJ, sino que deberían ser parte de la práctica quirúrgica de rutina, dado que las transfusiones de sangre se asocian con potenciales efectos colaterales sustanciales [32,33]. El riesgo de transmisión viral o bacteriana, reacciones inmunológicas y aumento de la morbilidad y mortalidad postoperatorias, son sólo algunas de las consecuencias adversas de las transfusiones alogénicas [32,34]. En pacientes con cáncer sometidos a cirugía, la administración de productos de la sangre puede asociarse con recidiva del cáncer y aumento de la mortalidad relacionada con el mismo.
Conclusiones
El abordaje interdisciplinario multimodal lleva a excelentes resultados en pacientes TJ después de la cirugía del páncreas y del hígado. La optimización preoperatoria de la hemoglobina, combinada con las estrategias para la conservación intraoperatoria de sangre, una técnica meticulosa para minimizar la pérdida hemática y una atención postoperatoria vigilante, representan los principios para el manejo de los pacientes TJ (Tabla 5), que permiten la realización de resecciones hepáticas y pancreáticas mayores con buenos resultados.
• TABLA 5: Principios para el manejo en pacientes Testigos de Jehová para cirugía hepática y pancreática

lunes, 15 de diciembre de 2014
MEXICO, INFORMACION TRANSFUSIONES --- 15 DICIEMBRE 2014
Etiquetas:
MEXICO
sábado, 18 de octubre de 2014
HOSPITALES SE ESPECIALIZAN EN CIRUGIA SIN SANGRE --- 18 octubre 2014
HOSPITALES SE ESPECIALIZAN EN TODO TIPO DE CIRUGIA SIN TRANSFUSIONES DE SANGRE
TRADUCCION GOOGLE
Para las personas cuyas creencias religiosas o preferencias personales los hacen incapaces de tener una transfusión de sangre, incluso la cirugía más simple puede ser un problema.
Eso es porque los médicos necesitan tener sangre a mano para una emergencia durante muchos procedimientos. Otros tipos de operaciones, como cirugía de corazón, requieren que los pacientes obtienen sangre adicional para reponer sus propios.
La religión de los testigos de Jehová prohibe a sus seguidores a una transfusión de sangre, creyendo que el antiguo y el nuevo testamento prohíben la práctica.
Quienes se preocupan por la transmisión de la enfermedad a través de la transfusión de sangre, aunque la evaluación y análisis han reducido ese riesgo.
Algunos hospitales han creado programas especiales para atender a las necesidades de las personas que quieren evitar la transfusión de sangre. Englewood Hospital en el Condado de Bergen, Nueva Jersey, tiene un Instituto para la gestión de sangre del paciente y cirugía y medicina no hemorrágicas.
Putnam Hospital Center dispone de una gestión de sangre para incruenta programa de medicina y cirugía, que sirve a unos 600 pacientes anualmente. El hospital realizará un open house el sábado para los pacientes interesados en aprender más.
El Dr. Rolando Rojas, es el director médico de la administración de sangre para programa de medicina y cirugía sin sangre Putnam Hospital. Rojas, un testigo de Jehová, él trajo el programa al hospital cuando ingresó cuatro años después de muchos años de tratar a otros miembros de la fe.
Habla de la cirugía sin sangre con The Journal News.
¿Por qué la gente quiere medicina no hemorrágicas y ¿con qué frecuencia recibes esta petición?
Es principalmente para los testigos de Jehová debido a sus creencias religiosas. Pero también hay mucha gente que no quiere sangre de un desconocido. No quieren que el riesgo de contraer una enfermedad como la hepatitis C.
Palabra ha puesto que tenemos un programa sin derramamiento de sangre y un montón de gente al Hospital Putnam así pueden tener cirugía sin sangre.
¿Nos dice cómo hacer cirugía sin transfusiones de sangre?
Hay varias maneras. Para los testigos, se utiliza una máquina llamada un ahorrador de la célula. Este recoge sangre para filtrar que puede ser reutilizado y distribuido a la paciente durante la cirugía. Testigos lo vieron como una continuación de su sistema circulatorio. Es permisible.
Para las personas que no tienen objeciones religiosas, podemos hacer planificación preoperatoria. Podemos dar inyecciones que estimulan la producción de glóbulos rojos en la médula ósea. También podemos recoger la sangre de una persona antes de la cirugía y mantenerlo a utilizar durante la cirugía.
También hay métodos que podemos usar durante la cirugía para reducir el sangrado, como un bisturí que cauteriza mientras corta.
¿Es seguro?
Es más segura que la cirugía regular. Evita mucho sangrado y evita el riesgo para el paciente, como la hepatitis C. Se ha demostrado que los pacientes que no acepten la sangre hacen mucho mejor postoperatorio de los pacientes que tienen sangre.
http://www.lohud.com/story/news/local/westchester/2014/10/13/bloodless-blood-transfusions/17200643/
TRADUCCION GOOGLE
Para las personas cuyas creencias religiosas o preferencias personales los hacen incapaces de tener una transfusión de sangre, incluso la cirugía más simple puede ser un problema.
Eso es porque los médicos necesitan tener sangre a mano para una emergencia durante muchos procedimientos. Otros tipos de operaciones, como cirugía de corazón, requieren que los pacientes obtienen sangre adicional para reponer sus propios.
La religión de los testigos de Jehová prohibe a sus seguidores a una transfusión de sangre, creyendo que el antiguo y el nuevo testamento prohíben la práctica.
Quienes se preocupan por la transmisión de la enfermedad a través de la transfusión de sangre, aunque la evaluación y análisis han reducido ese riesgo.
Algunos hospitales han creado programas especiales para atender a las necesidades de las personas que quieren evitar la transfusión de sangre. Englewood Hospital en el Condado de Bergen, Nueva Jersey, tiene un Instituto para la gestión de sangre del paciente y cirugía y medicina no hemorrágicas.
Putnam Hospital Center dispone de una gestión de sangre para incruenta programa de medicina y cirugía, que sirve a unos 600 pacientes anualmente. El hospital realizará un open house el sábado para los pacientes interesados en aprender más.
El Dr. Rolando Rojas, es el director médico de la administración de sangre para programa de medicina y cirugía sin sangre Putnam Hospital. Rojas, un testigo de Jehová, él trajo el programa al hospital cuando ingresó cuatro años después de muchos años de tratar a otros miembros de la fe.
Habla de la cirugía sin sangre con The Journal News.
¿Por qué la gente quiere medicina no hemorrágicas y ¿con qué frecuencia recibes esta petición?
Es principalmente para los testigos de Jehová debido a sus creencias religiosas. Pero también hay mucha gente que no quiere sangre de un desconocido. No quieren que el riesgo de contraer una enfermedad como la hepatitis C.
Palabra ha puesto que tenemos un programa sin derramamiento de sangre y un montón de gente al Hospital Putnam así pueden tener cirugía sin sangre.
¿Nos dice cómo hacer cirugía sin transfusiones de sangre?
Hay varias maneras. Para los testigos, se utiliza una máquina llamada un ahorrador de la célula. Este recoge sangre para filtrar que puede ser reutilizado y distribuido a la paciente durante la cirugía. Testigos lo vieron como una continuación de su sistema circulatorio. Es permisible.
Para las personas que no tienen objeciones religiosas, podemos hacer planificación preoperatoria. Podemos dar inyecciones que estimulan la producción de glóbulos rojos en la médula ósea. También podemos recoger la sangre de una persona antes de la cirugía y mantenerlo a utilizar durante la cirugía.
También hay métodos que podemos usar durante la cirugía para reducir el sangrado, como un bisturí que cauteriza mientras corta.
¿Es seguro?
Es más segura que la cirugía regular. Evita mucho sangrado y evita el riesgo para el paciente, como la hepatitis C. Se ha demostrado que los pacientes que no acepten la sangre hacen mucho mejor postoperatorio de los pacientes que tienen sangre.
http://www.lohud.com/story/news/local/westchester/2014/10/13/bloodless-blood-transfusions/17200643/
Etiquetas:
cirugia cardiaca,
cirugia renal,
cirugia sin sangre,
Hospitales modernos
lunes, 11 de agosto de 2014
DINAMARCA DISMINUYE TRANSFUSIONES GRACIAS A LOS TESTIGOS --- 11 agosto 2014
DINAMARCA, EUROPA
Los testigos de Jehová ayudar a los hospitales a limitar las transfusiones
Los pacientes que reciben demasiadas transfusiones de sangre tienen más probabilidades de experimentar complicaciones después de la cirugía, de acuerdo con la autoridad de salud
Demasiados pacientes reciben transfusiones de sangre después de la cirugía o el parto, de acuerdo con la autoridad sanitaria Sundhedsstyrelsen. La autoridad quiere limitar su uso
Los pacientes que han recibido sangre son más propensas a experimentar complicaciones médicas, como infecciones y daño a órganos. También puede dar lugar a una mayor tasa de mortalidad en los hospitales.
Cirujanos buscando testigos de Jehova
Miembros del grupo religioso Testigos de Jehová rechazan las transfusiones de sangre, lo que obligó a los médicos a buscar alternativas en el tratamiento de cualquiera de los 15.000 miembros en Dinamarca que viven de acuerdo con la prohibición.
Cada año, entre cinco y diez testigos de Jehová pasan por una amplia operación de corazón en el Hospital Universitario de Aarhus Skejby, donde los cirujanos utilizan un dispositivo recuperador celular que les permite limpiar y reutilizar la propia sangre del paciente durante la operación.
Sundhedsstyrelsen recomienda que los hospitales tienen de nuevo en las transfusiones y sólo dan la sangre del donante, cuando el porcentaje de la sangre del paciente está excesivamente baja.
http://cphpost.dk/news/jehovahs-witnesses-helping-hospitals-to-limit-transfusions.10338.html
Los testigos de Jehová ayudar a los hospitales a limitar las transfusiones
Los pacientes que reciben demasiadas transfusiones de sangre tienen más probabilidades de experimentar complicaciones después de la cirugía, de acuerdo con la autoridad de salud
Demasiados pacientes reciben transfusiones de sangre después de la cirugía o el parto, de acuerdo con la autoridad sanitaria Sundhedsstyrelsen. La autoridad quiere limitar su uso
Los pacientes que han recibido sangre son más propensas a experimentar complicaciones médicas, como infecciones y daño a órganos. También puede dar lugar a una mayor tasa de mortalidad en los hospitales.
Cirujanos buscando testigos de Jehova
Miembros del grupo religioso Testigos de Jehová rechazan las transfusiones de sangre, lo que obligó a los médicos a buscar alternativas en el tratamiento de cualquiera de los 15.000 miembros en Dinamarca que viven de acuerdo con la prohibición.
Cada año, entre cinco y diez testigos de Jehová pasan por una amplia operación de corazón en el Hospital Universitario de Aarhus Skejby, donde los cirujanos utilizan un dispositivo recuperador celular que les permite limpiar y reutilizar la propia sangre del paciente durante la operación.
Sundhedsstyrelsen recomienda que los hospitales tienen de nuevo en las transfusiones y sólo dan la sangre del donante, cuando el porcentaje de la sangre del paciente está excesivamente baja.
http://cphpost.dk/news/jehovahs-witnesses-helping-hospitals-to-limit-transfusions.10338.html
Etiquetas:
corazon,
DINAMARCA,
noticias,
transfusiones sangre entera
domingo, 13 de julio de 2014
CENTRO NORTEAMERICANO DE TRATAMIENTO DE CANCER SIN SANGRE ---13 julio 2014
Etiquetas:
Hospitales modernos,
USA
martes, 3 de junio de 2014
IMED Elche comienza a realizar intervenciones quirúrgicas sin sangre
http://www.notasdeprensacv.es/imed-elche-comienza-a-realizar-intervenciones-quirurgicas-sin-sangre-110605
El hospital privado ilicitano se convierte en una gran alternativa en este tipo de intervenciones en la provincia, al implementar un protocolo que permite realizar operaciones sin sangre ni hemoderivados.
Elche, 2 de junio de 2014. El hospital IMED Elche ha comenzado a realizar procesos quirúrgicos sin utilizar sangre externa. La unidad reúne y coordina a distintos especialistas como hematólogos, anestesistas, los especialistas quirúrgicos y personal de enfermería. Para la organización de la unidad se ha elaborado un estricto protocolo que establece todas las fases que el paciente debe atravesar desde antes de la intervención, hasta la realización de ésta y el postoperatorio. El proyecto contempla incluir progresivamente el conjunto de especialidades quirúrgicas de IMED Elche, para que cualquier paciente pueda elegir si desea someterse a una intervención sin el uso de sangre externa o hemoderivados.
La cirugía sin sangre se está haciendo cada vez más común por diversos motivos. En palabras del Dr. Carlos Yago, director médico de IMED Elche, la unidad se crea “ante la necesidad de ajustarnos a la evidencia científica actual en política de ahorro de sangre en el paciente quirúrgico, así como por la demanda de determinados pacientes que rechazan el uso terapéutico de sangre o derivados sanguíneos, por motivos religiosos, éticos o por miedo a los efectos colaterales de dichos productos”.
El Dr. Yago sigue explicando que “las intervenciones sin sangre cuentan con muchas ventajas, como la reducción de las posibles complicaciones intrahospitalarias, la recuperación más rápida del paciente o el menor tiempo de hospitalización”. Realizar este tipo de intervenciones “implica una preparación que va más allá del hecho quirúrgico, por lo que el resultado de la intervención suele ser mejor y más seguro”, comenta el propio Dr. Yago. Además, cabe destacar que existen determinados casos médicos en el que uso de sangre externa está claramente contraindicado, como en pacientes inmunológicos o pluripatologías.
** Implicaciones sociales y religiosas
La pasada semana visitaban el hospital IMED ELCHE, Tomás Medina y Fernando Martínez, como representantes del Comité de Enlace con los Hospitales de los Testigos de Jehová, quienes agradecían al Hospital IMED la puesta en marcha de esta nueva unidad. A nivel religioso, colectivos como los Testigos de Jehová rechazan las transfusiones de sangre ajena, por lo que unidades como ésta permiten a estas confesiones religiosas contar con una asistencia sanitaria de calidad, y que respeta sus creencias.
A nivel social, la preservación de un bien muy escaso, como es la sangre, también supone un punto más a favor del desarrollo de este tipo de intervenciones quirúrgicas. La realización de estas intervenciones puede suponer una solución a la carencia secular de sangre en los hospitales, que conlleva importantes problemas de salud pública.
El hospital privado ilicitano se convierte en una gran alternativa en este tipo de intervenciones en la provincia, al implementar un protocolo que permite realizar operaciones sin sangre ni hemoderivados.
Elche, 2 de junio de 2014. El hospital IMED Elche ha comenzado a realizar procesos quirúrgicos sin utilizar sangre externa. La unidad reúne y coordina a distintos especialistas como hematólogos, anestesistas, los especialistas quirúrgicos y personal de enfermería. Para la organización de la unidad se ha elaborado un estricto protocolo que establece todas las fases que el paciente debe atravesar desde antes de la intervención, hasta la realización de ésta y el postoperatorio. El proyecto contempla incluir progresivamente el conjunto de especialidades quirúrgicas de IMED Elche, para que cualquier paciente pueda elegir si desea someterse a una intervención sin el uso de sangre externa o hemoderivados.
La cirugía sin sangre se está haciendo cada vez más común por diversos motivos. En palabras del Dr. Carlos Yago, director médico de IMED Elche, la unidad se crea “ante la necesidad de ajustarnos a la evidencia científica actual en política de ahorro de sangre en el paciente quirúrgico, así como por la demanda de determinados pacientes que rechazan el uso terapéutico de sangre o derivados sanguíneos, por motivos religiosos, éticos o por miedo a los efectos colaterales de dichos productos”.
El Dr. Yago sigue explicando que “las intervenciones sin sangre cuentan con muchas ventajas, como la reducción de las posibles complicaciones intrahospitalarias, la recuperación más rápida del paciente o el menor tiempo de hospitalización”. Realizar este tipo de intervenciones “implica una preparación que va más allá del hecho quirúrgico, por lo que el resultado de la intervención suele ser mejor y más seguro”, comenta el propio Dr. Yago. Además, cabe destacar que existen determinados casos médicos en el que uso de sangre externa está claramente contraindicado, como en pacientes inmunológicos o pluripatologías.
** Implicaciones sociales y religiosas
La pasada semana visitaban el hospital IMED ELCHE, Tomás Medina y Fernando Martínez, como representantes del Comité de Enlace con los Hospitales de los Testigos de Jehová, quienes agradecían al Hospital IMED la puesta en marcha de esta nueva unidad. A nivel religioso, colectivos como los Testigos de Jehová rechazan las transfusiones de sangre ajena, por lo que unidades como ésta permiten a estas confesiones religiosas contar con una asistencia sanitaria de calidad, y que respeta sus creencias.
A nivel social, la preservación de un bien muy escaso, como es la sangre, también supone un punto más a favor del desarrollo de este tipo de intervenciones quirúrgicas. La realización de estas intervenciones puede suponer una solución a la carencia secular de sangre en los hospitales, que conlleva importantes problemas de salud pública.
Etiquetas:
cirugia sin sangre,
ELCHE/ESPAÑA
sábado, 5 de abril de 2014
VIDEOS MUNDIALES SOBRE EL ASUNTO DE LAS TRANSFUSIONES --- ACTUALIZADO 9 ABRIL 2014
https://www.youtube.com/watch?v=q_mC4--wNNc&feature=player_detailpage
QUE OPINAN LOS PROPIOS MEDICOS SOBRE LAS TRANSFUSIONES DE SANGRE?
http://travideos.com/top-videos/ateos_los_peligros_de_las_transfusiones_de_sangre/7NwYnHFpmNk
MEXICO
MEDICOS RECONOCEN LA POSTURA DE LOS TESTIGOS DE JEHOVA
http://travideos.com/top-videos/testigos_de_jehovA/aMdOVb0Z-uA
Etiquetas:
VIDEOS
EXPERIENCIAS DE FIDELIDAD ANTE LA PRUEBA DE LA SANGRE --- 5 abril 2014
CREAMOS UN LUGAR DE ENCUENTRO PARA EXPERIENCIAS REALES DE NUESTROS HERMANOS DE TODO EL MUNDO.
_____________________________________
_____________________________________
- Helen Jiménez Araya Hace 2 años mi mamá fue operada del estómago, le hicieron una gastrectomia completa. Sin sangre y fue un éxito . Gracias a Jah se recuperó excelentemente!
- Jose Sanchez En el 2005 fui transplantado de Rinon en el Hospital Mexicoamericano de Guadalajara Jalisco. Gracias a Jehova todo salio muy bien y los Doctores respetaron mi posicion respecto a la sangre. Me prepararon subiendome las plaquetas al maximo. Incluso mi hermana (carnal) que me dono su Rinon tampoco quiso que le pusieran sangre.(no era testigo de Jehova). Todo salio bien Gracias a Jehova. 2 anos mas tarde mi hermana se bautizo y hasta la fecha seguimos sirviendo a Jehova. Saludos Jehova los Bendiga.
- Teresa Villanueva Juarez a mi en febrero 8 del 2011 me hospitalizaron para retirarme la matriz ya que tenia dos miomas de grandes dimensiones 17cm cada uno,estos me la detectaron en el 2008,estuve a punto de operación,cerré mis ojos y le pedí ayuda a jehova ,que me ayudara a resignarme a no tener nunca hijos ,pero mi negativa a la sangre hiso que cancelaran la operación mis niveles de glucosa estaban muy bajas esto fue en tijuana.en el 2009 me traslade a mexicali con mis padres para pedir asistencia medica en el hospital general me la negaron por mi negativa a la sangre, en mayo me sentí mal y pensé que eran los miomas que me molestaban,ya que me habían dicho que no podía salir embarazada,pero sorpresa jehova es grande y escucha los corazones afligidos, salí embarazada de una hermosa nena que hoy tiene 4 años , al año de tenerla me presente a que me operaran ya que me realizaron una cesarea exitosa sin sangre, pero esta vez me un medico de guardia que no me operaria sin sangre,mis niveles de sangre están menos de 13 ,me dirijo con mi medico familiar en el imss y me detuvo el sangrado fuerte que tenia por un mes el tiempo para poder subir mis niveles de sangre y lo logre gracias a jehova mi familia que no me dejo sola,hable con los ancianos de mi congregación y estuvieron conmigo ,al entrar otra vez a cirugia me dieron para atras otra vez pero no me sali del seguro espere a que llegaran los miembros del comite de enlase y hablaran y gracias a jehova y a ellos que me aceptaron operarme sin sangre y aqui estoy sin matriz y con una hermosa hija y siendo fiel a jehova. saludos hermanos siempre confien en jehova.
- Flor Casco Soy una experiencia vívida. En el caso mio propiamente y de mi Bebé cuando tenia seis años. Ahora tiene 38 años.. Internado en el hospial de Niños aqui en Costa Rica en el año 1982. Grave con apendicitis aguda y entrando se le revienta la apendice. Complicando la situacion. Es una bella experiencia nunca la he contado asi por escrito. .
Claudia Rmz Cortes un día X de Enero del 2011, mi mamá hacía su vida normal cuando de repente sintió un mareo, seguido de un vómito repentino y un desmayo.. Después de varios minutos la llevamos al Dr. y de ahí la internaron en el hospital en el área de Cuidado Intensivo. el diagnóstico fue entre otras cosas un nivel bajísimo de hemoglobina, y para hacer la situación aún peor; empezó con mas hemorragias internas. estaba demasiado débil, y llegó el punto que su nivel de Hemoglobina bajó hasta el 3 !!! (lo normal es 12 ó 12.5) Ella como Testiga se negaba rotundamente a las transfusiones sanguíneas y a pesar de la presión de algunos familiares, y MUCHISIMA presión por parte de enfermeras y Doctores... la amenazaban con que ya su corazón estaba tan débil que podía morir en cualquier momento. también le decían que con los tratamientos ó suplementos sanguíneos que el comité de hermanos le había sugerido al hospital no iba a servir de nada, que era como "agua", y que de nada le iba a servir... Todos orábamos muchísimo a Jehová, hubo un momento que yo hasta dudé, y tuve miedo de que la presión por el personal médico pudiera convencer a mi mamá en su estado casi de agonía.. Pero su fé y amor a Jehová fueron mas fuerte que toda la presión, y el miedo a morir.. Poco a poco se empezó a restablecer su heoglobina, su anemia !!! Al cabo de unos días dejó el hospital y pudo así probar que su fé y su amor por Jehová pudo mas que cualquier presión... Los mismos médicos reconocieron que todo el tratamiento como subtituto sanguíneo que mi mamá aceptó tuvo un muy buen resultado en ella... Aunque mi mamá murió en Junio del 2013 víctima del terrible cáncer de hígado, murió tranquila porque siempre confió en Jehová, y murió con la confianza de volvernos a ver en el futuro Nuevo Mundo prometido por Jehová, donde ella será felíz, disfrutará de una vida sana y sin fin...
- Nilda Rodriguez Mi abuela, quien murio a los 104 años de edad en Puerto Rico, fue operada a los 102 años de edad de gangrina en una pierna , causa de diabetes. Le cortaron la pierna arriba de la rodilla. Ella rehuso sangre. Los doctores reunieron a hijos, y familia, y le dijeron...bueno pues digan su adios final, pues a su edad, y sin transfusion de sangre ella solo tiene 5% de salir con vida de la operacion. Si se opera muere y sin operacion es una muerte muy dolorosa. Mi abuela confio en Jehova, no acepto sangre y vivio dos años mas para contarlo. Salio de la sala de operacion hablando y dandole gloria a Jehova.
Etiquetas:
EXPERIENCIAS
Suscribirse a:
Comentarios (Atom)

